Es ist Movember – und die PSA-Debatte ist zurück. Nach 23 Jahren Follow-up liefert die ERSPC jetzt im NEJM die bisher beste Zahlengrundlage: 2 Todesfälle weniger, 27 Überdiagnosen mehr pro 1.000 Screening-Einladungen. Hier ist alles, was du für Patientengespräche wissen musst.
Urologen, Hausärzte und Wissenschaftler diskutieren seit Jahrzehnten über das PSA-Screening. Nun wurde nach bemerkenswerten 23 Jahren Nachbeobachtung die große europäische Studie zur Prostatakarzinom-Früherkennung (ERSPC) im NEJM publiziert. Sie wird die Debatte nicht beenden, liefert uns aber belastbare Zahlen für ehrliche Patientengespräche.
Warum ist das wichtig?
Prostatakrebs ist weit verbreitet. Es ist die häufigste Krebserkrankung bei Männern und wird bei 59% der über 80-Jährigen bei einer Autopsie gefunden. Dennoch stirbt nur etwa 1 von 27 Männern daran. Dieses Paradox ist die zentrale Herausforderung des Screenings: Prostatakrebs ist meist harmlos, aber manchmal tödlich. Der PSA-Wert kann dies nicht unterscheiden.
Was ist die ERSPC Studie?
Eine randomisierte Studie mit 160.000 Männern aus 8 europäischen Ländern:
- Medianes Alter beim Studienbeginn: 60 Jahre (55 bis 69)
- Medianes Follow-up: 23 Jahre (21 Jahre aufgrund von Todesfällen)
Interventionsgruppe:
- Einladungen alle vier Jahre (durchschnittlich)
- Zwei PSA-Tests pro Mann (durchschnittlich)
Kontrollgruppe:
- Keine Einladungen
- Unklar, wie viele dennoch PSA-Tests erhielten
ERSPC: Überwiegt der Schaden den Nutzen?
Pro 1.000 eingeladenen Männern:
- Nutzen: 2 Todesfälle weniger über 23 Jahre
- Schaden: 27 Diagnosen mehr -> Angst, Biopsien, OPs, Erektionsstörungen
Der tatsächliche Nutzen könnte größer sein (da nur die Einladung, nicht die Teilnahme untersucht wurde) und der Schaden geringer (durch Fortschritte in Diagnostik und Therapie).
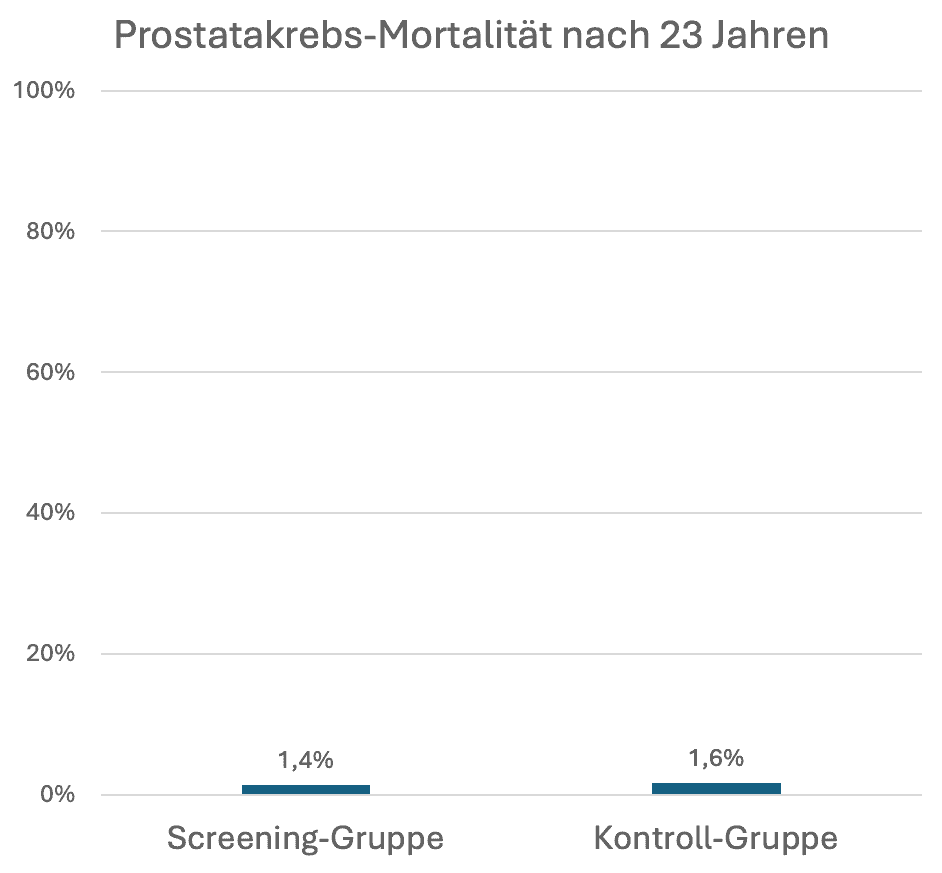
Wie groß war der Nutzen einer PSA-Einladung?
Vier unterschiedliche Möglichkeiten, dasselbe Ergebnis zu kommunizieren – ein Beispiel für die Relevanz von Risikokommunikation:
- 0,22% weniger Todesfälle durch Prostatakrebs (absolute Risikoreduktion, ARR)
- 2 vermiedene Todesfälle pro 1.000 eingeladene Männer
- 456 Männer müssen eingeladen werden, um einen Todesfall zu verhindern (Number Needed to Invite, NNI)
- 13% relative Risikoreduktion (RRR)
Zwei weitere große randomisierte Studien (JAMA 2024 und AIM 2017) bestätigen dieses Ergebnis. Die beobachtete Sterblichkeitsreduktion ist wahrscheinlich real – aber klein.
Wie groß war der Schaden einer PSA-Einladung?
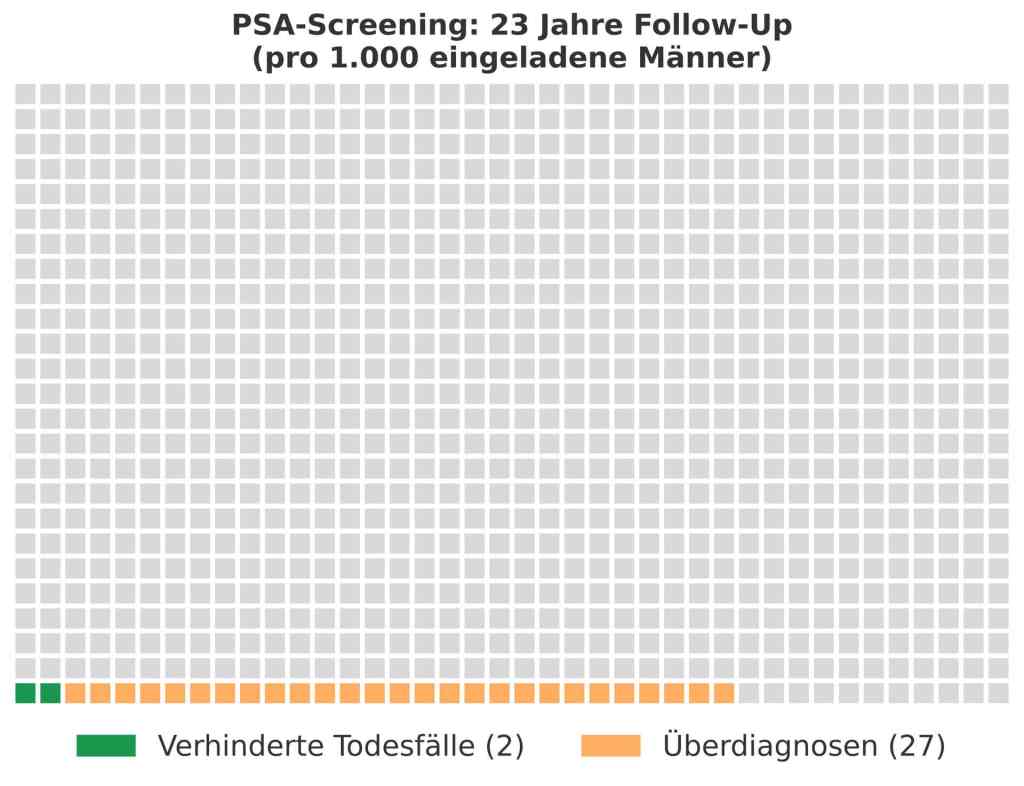
Diese Grafik zeigt, dass pro 1.000 eingeladenen Männern 2 Todesfälle verhindert wurden und 27 Männer eine Prostatakrebs-Überdiagnose erhielten. Im gleichen Zeitraum sind die Hälfte aller Männer an anderen Ursachen gestorben.
„Ärzte müssen lernen, Informationen so darzustellen, dass ihre Patienten sie wirklich verstehen.“
(Gerd Gigerenzer, Befürworter ganzer Zahlen in der Risikokommunikation)
Warum ist eine Überdiagnose problematisch?
- Erhöhter PSA kann zu Angst und vielen Kontrolluntersuchungen führen.
- Erhöhter PSA führt oft zu einer Biopsie -> Blutungen, Infektionen und Harnverhalt sind mögliche Komplikationen.
- Eine positive Biopsie führt oft zu OP oder Radiotherapie -> Erektionsstörungen, Harn- oder Stuhlinkontinenz (siehe mein Artikel).
Warum spiegelt die Studie nicht die Praxis von 2025 wider?
Der Nutzen ist wahrscheinlich größer, denn:
- Nur die Einladung zum Test wurde untersucht, nicht die tatsächliche Durchführung.
- Viele Kontrollgruppenteilnehmer machten wohl trotzdem PSA-Tests.
- Interventionsgruppenteilnehmer erhielten durchschnittlich nur zwei PSA-Tests.
- Das Durchschnittsalter war bei Studienbeginn 60 Jahre.
Der Schaden ist 2025 wahrscheinlich geringer, denn:
- 89 % erhielten damals nach erhöhtem PSA eine Biopsie. Heute wird meist zuerst erneut PSA kontrolliert und ein MRT durchgeführt, was Biopsien reduziert.
- Aktive Überwachung ist häufiger geworden (siehe mein Artikel dazu).
- Chirurgie wurde nervenschonender und häufiger in spezialisierten Zentren durchgeführt.
Was empfehlen die Leitlinien?
Während sich alle Leitlinien einig sind PAP-Abstrich, Mammographie, Koloskopie und Lungen-CTs zu empfehlen – und nicht Ovarial- und Schilddrüsenkrebs-Screenings – bleibt PSA die große Ausnahme. Hier gehen die Meinungen auseinander:
- PSA Tests nur nach gemeinsamer Entscheidungsfindung anbieten (meist alle 2-4 Jahre, für Männer mit normalem Risiko von 50-69 Jahre): European Association of Urology, American Urological Association und Choosing Wisely
- PSA Tests nur auf ausdrücklichen Wunsch des Patienten anbieten, das Thema als Hausarzt nicht proaktiv selbst ansprechen: NICE (UK)
- PSA Tests nicht anbieten: CDC/USPSTF, AAFP, Canadian Task Force
Das NEJM 23-Jahre-Update macht deutlich, warum sich diese Guidelines uneinig sind – und warum noch kein einziges Land ein nationales PSA-Programm eingeführt hat. Diese Entscheidungen bleiben individuell und komplex. Gruppen wie Urologen (EAU, AUA) sehen Krebstodesfällen und den Nutzen moderner Technologie, Gruppen wie Hausärzte (AAFP, CTF) sehen Überdiagnostik und ihre langfristigen Folgen.
„Wir müssen ehrlich sein über das, was wir wissen,
was wir nicht wissen – und was wir einfach glauben.“
(Otis Brawley, Chief Scientific Officer der American Cancer Society)
Wichtiges für Patientengespräche
- Gemeinsame Entscheidungsfindung bleibt zentral. Die Studie liefert kein einfaches „Ja“ oder „Nein“, aber Daten als Gesprächsgrundlage.
- Quantifiziere Nutzen & Schaden. „Wenn wir 1.000 Männer regelmäßig einladen, retten wir 2 Leben und finden 27 zusätzliche Krebsfälle – manche davon werden unnötig behandelt und haben Komplikationen.“
- Setze die Zahlen in Kontext. Der tatsächliche Nutzen könnte größer und der Schaden kleiner sein – durch Studienlimitationen und medizinischen Fortschritt.
- Kein Screening bei jungen, alten oder kranken Männern. Selbst führende urologische Fachgesellschaften (EAU, AUA) empfehlen kein Routine-PSA-Screening für Männer mit normalem Risiko < 50 J., > 70 J. oder bei Lebenserwartung < 15 J. Trotzdem sind die Testzahlen bei 70–80-Jährigen immer noch dreimal höher (im UK).
- Nutze die Teach-Back-Methode. Sie ist einfach, schnell und verbessert Verständnis sowie Merkvermögen von Patienten. Lies mehr darüber hier.